Кардиология
Нижний инфаркт миокарда
05.05.2017
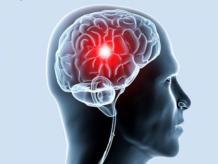
 Нижним инфарктом называют состояние миокарда, при котором клетки, расположенные вдоль нижней стенки сердечной мышцы, погибают из-за нехватки кислорода.
Нижним инфарктом называют состояние миокарда, при котором клетки, расположенные вдоль нижней стенки сердечной мышцы, погибают из-за нехватки кислорода.
Основной причиной, вызывающей такое опасное состояние, становится закупорка правой коронарной артерии.
Прогноз врачей для пациентов, у которых выявлен нижний инфаркт миокарда, зависит от возраста, физического состояния, наличия других серьезных патологий.
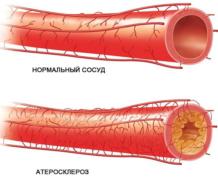
Сам по себе инфаркт представляет острое критическое состояние, когда кровь к сердцу перестает поступать. Обычно причиной нижнего инфаркта становится атеросклеротическая бляшка, оторвавшаяся от стенки кровеносного сосуда и закупорившая артерию, питающую сердце.
Из-за уменьшения потока крови к сердечной мышце не поступает нужное количество кислорода, клетки органа отмирают, что вызывает сильную боль. Помимо этого, часто инфаркт сопровождает тошнота, боль в животе, рвота, дезориентация, головокружение.
Не всегда сердечный приступ сопровождается болью в грудине, особенно это касается женщин, что стоит учитывать при оценке состояния человека, которому внезапно стало плохо. Болезнь относится к очень опасным, только 50% больных успевают доставить в реанимацию, и треть из них погибает в ближайшие дни.
Классифицируют инфаркт по факторам:
- по зоне поражения (мелкоочаговый, обширный и крупноочаговый);
- по глубине (оценивают пораженные слои миокарда);
- по течению (моноциклический и затяжной, рецидивирующий и повторный);
- по локализации (верхней части миокарда, комбинированный, правого желудочка, межжелудочковой перегородки, левого желудочка – задний, передний, нижний и боковой).
Возраст, в котором есть риск инфаркта
 Чаще инфаркт нижней стенки миокарда диагностируют у людей в 40-60 лет, и это поддается объяснению – основная причина инфаркта – ишемия сердца. Ишемическая болезнь, в свою очередь, возникает вследствие отрыва тромба в сосуде или атеросклеротической бляшки на стенках артерий.
Чаще инфаркт нижней стенки миокарда диагностируют у людей в 40-60 лет, и это поддается объяснению – основная причина инфаркта – ишемия сердца. Ишемическая болезнь, в свою очередь, возникает вследствие отрыва тромба в сосуде или атеросклеротической бляшки на стенках артерий.
Атеросклероз проявляется с годами, именно после 40 лет бляшки в кровеносных сосудах мешают доставить кислород к сердцу, вызывая соответствующие патологии. Дефицит кровоснабжения идет вразрез с оставшимися на том же уровне потребностями, поскольку человек среднего возраста ведет активную жизнь – работает, движется, занимается спортом. Ухудшает ситуацию курение, злоупотребление спиртными напитками.
Уже после 60 лет активность людей снижается, потребность в активном кровоснабжении также не столь высока, как в 40 лет. В результате дебет с кредитом сходятся, и частота развития сердечных приступов падает.
В последние 10 лет инфаркту стали подвержены молодые люди, что объясняется приверженностью молодого поколения к фастфуду, вследствие чего количество липидов в крови растет, раньше откладывается холестерин в сосудах с вытекающими отсюда последствиями (инфаркт у людей за 30).
К факторам, провоцирующим заднебазальный инфаркт миокарда, можно отнести:
- курение и пьянство;
- генетику;
- гиподинамию;
- сахарный диабет;
- гипертонию;
- повышение холестерина в крови;
- ишемию.
Поражение сердечной мышцы
Стенки сердца состоят из нескольких слоев. При инфаркте некроз может задеть, как один, так и несколько слоев:
- эндокард – слой толщиной до 0,5мм, выстилает полости сердца, состоит из соединительной ткани;
- миокард – слой мышцы, отвечающий за её сокращения и передачу биоэлектрического импульса, состоит из кардиомиоцитов;
- эпикард – слой соединительной ткани, плотно сросшийся с миокардом.
В основном, миокард затрагивает область левого желудочка. В зависимости от глубины поражения с помощью кардиограммы определяют следующие виды инфаркта:
- трансмуральный – по всей толще миокарда погибают кардиомиоциты. Самое тяжелое состояние – инфаркт задней стенки, чреватый летальным исходом;
- нетрансмуральный – омертвение затрагивает не все слои миокарда;
- субэндокардиальный – поражение локализуется в верхних слоях сердечной мышцы;
- интрамуральный – поражение локализуется в миокарде, не затрагивая эпикарда, эндокард.
Диагностика нижнего инфаркта
Диагностические мероприятия – важный этап оказания помощи пациенту, поскольку позволяют дифференцировать инфаркт миокарда от других патологий. Чем раньше проведена диагностика, тем быстрее можно начать лечение. Ряд мероприятий нацелен на выявление степени поражения сердца и локализацию некроза.
Физикальное обследование – это следующие диагностические мероприятия без участия аппаратуры:
- сбор анамнеза (выявление сроков течения болезни, вида болевых ощущений);
- осмотр;
- пальпация (ткани прощупываются на повод выявления точки сердца, прилегающей к груди – при инфаркте точка смещается. Увеличенные узлы говорят врачу о наличии воспалительного процесса);
- оценка пульса. Определяется его частота и наполненность. При инфаркте пульс нарушается, сокращения могут полностью прекратиться. Если врач подозревает наличие тромба, закупорившего артерию нижней конечности, пульс он будет измерять на бедре, под коленкой и у лодыжки;
- перкуссия – простукивание грудины с целью выявить границы сердца. Смещение границ говорит о застойных явлениях;
- аускультация – с помощью стетоскопа врач прослушивает тоны сердца. Если выявляются патологические тона, то можно говорить о сердечной недостаточности;
- измерение давления – показатель понижается при инфаркте;
- измерение температуры – при остром инфаркте может повыситься.
Аппаратное обследование – это следующие диагностические мероприятия:
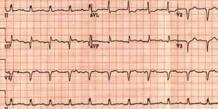
- ЭКГ – самый простой и доступный способ выявить инфаркт любого вида, определить его характер и локализацию;
- эхокардиография позволяет следить за работой сердца в реальном времени. Позволяет выявить нарушение сокращений мышцы, вычислить скорость кровотока, выявить аневризму, тромб, оценить состояние клапанов и сосудов;
- сцинтиграфия – методика, основанная на том, что радиоактивные изотопы накапливаются в участках миокарда. Одни изотопы скапливаются в живых тканях миокарда, другие – в мёртвых, что позволяет визуализировать картину патологии;
- коронография помогает определить проходимость сосудов. Суть методики состоит во введении контрастного вещества в бедренную артерию, после чего делают снимки, позволяющие выявить тромбоз, бляшки, нарушение кровотока;
- МРТ выявляет даже самые мелкие повреждения миокарда.
Лабораторное обследование – это следующие диагностические мероприятия:
- общий анализ крови и биохимический показывают состояние организма;
- анализ крови на маркеры некроза позволяет выявить омертвление тканей миокарда.
Помощь при нижнем инфаркте
Знания, как оказать первую помощь человеку с инфарктом, способны спасти жизнь. ВОЗ разработала инструкции, объясняющие, как помочь до приезда медиков. Чем дольше длится состояние, тем больше будет зона поражения, поэтому основная цель – восстановить снабжение сердечной мышцы кислородом.
Правила первой помощи:
- вызвать неотложку;
- пострадавшего разместить в полусидячем положении, ноги слегка подогнуть в коленях;
- тугую одежду нужно расстегнуть, застежки и ремни ослабить, галстук снять;
- дать нитроглицерин под язык, по возможности измерив давление, поскольку при показателе меньше 90 мм. рт. ст. таблетку давать не нужно;
- дать разжевать 300 мг аспирина, что уменьшит вязкость крови, не даст слипаться тромбоцитам;
- если скорая помощь недоступна или долго не едет, можно попытаться отвезти пострадавшего в больницу – аккуратно, не делая резких движений;
- если человек лежит без сознания, нет пульса или дыхание нестабильное, можно сделать искусственное дыхание и непрямой массаж сердца. Такие мероприятия нужно выполнять, пока не приедут врачи из неотложки. В больнице врачи предпримут соответствующие меры, чтобы помочь пациенту.
Чего нельзя делать после инфаркта
После инфаркта жизнь человека меняется, накладываются некоторые ограничения, касающиеся питания, режима дня, активности и др. Рекомендуется избегать чрезмерных физических нагрузок, чтобы не столкнуться с повторным инфарктом. Показаны умеренные нагрузки – прогулки пешком, ЛФК.
Стрессы пагубно влияют на сердце и сосуды – во время нервного срыва сердце быстро бьется, потребность мышцы в кислороде растет, что может спровоцировать новый приступ.
Что касается питания, нельзя употреблять продукты с высоким содержанием холестерина. Такие продукты провоцируют атеросклероз, трудно перевариваются и перегружают не только ЖКТ, но и весь организм.
Курение и спиртные напитки вредны даже здоровому человеку, а после инфаркта они противопоказаны.
Опасность повторного инфаркта сохраняется всё время, и если он происходит в течение 3-60 дней от первого, то считается рецидивом. При этом некроз локализуется там же, где и в первый раз, только площадь поражения будет гораздо больше. Если повторный инфаркт возник позже, спустя 2 месяца и больше, то такое состояние называют повторным инфарктом. Такое состояние гораздо опаснее, чем первичный сердечный приступ. Дело в том, что после первого приступа омертвевшие ткани рубцуются, в результате чего сердце утрачивает некие компенсаторные свойства.
Профилактика инфаркта
 Профилактические мероприятия должны решать много задач в разных направлениях, они сводятся к следующим действиям:
Профилактические мероприятия должны решать много задач в разных направлениях, они сводятся к следующим действиям:
- контроль давления и функциональности сердца, как такового. Гипертония длительно может не проявлять себя, либо вызывать незначительный дискомфорт. Тем не менее, нужно контролировать собственное давление, поскольку от его повышения страдает сердце, вынужденное перекачивать больше крови, чем в нормальном состоянии;
- наблюдение у специалистов, лечение гипертонии;
- лечение атеросклероза, снижение уровня холестерина в крови. Именно холестерин становится сырьем для формирования опасных атеросклеротических бляшек, поэтому его нужно убирать диетой и специальными препаратами – статинами.
Что касается питания, оно становится важной частью профилактики и лечения различных болезней, включая инфаркт. Диета должна состоять из маложирных продуктов, содержание соли и сахара снижается. Пища должна быть каждый день свежей, вкусной и ароматной. Химический состав продуктов должен быть продуман так, чтобы предотвратить развитие атеросклероза, гипертензии и сахарного диабета, их последствия в виде инсультов и инфарктов. Следует отказаться от продуктов с усилителями вкуса, консервантами и вредными добавками. С детства здоровый рацион должен содержать больше морепродуктов, фруктов и овощей, рыбы, кисломолочных продуктов. С осторожностью врачи рекомендуют употреблять белый хлеб, яйца, покупные сладости.
Важно поддерживать нормальный вес, а по необходимости – снижать его. Правильный цифры массы тела подскажет врач, они должны сообразоваться с возрастом и ростом. Подтянутые и худощавые люди меньше болеют сердечно-сосудистыми болезнями, поскольку нагрузка на их сердце оптимальна.
Двигательная активность не должна быть чрезмерной, но без неё не должен проходить ни один день. Не обязательно записываться в спортивный зал, многим это противопоказано, как и бег. Вполне достаточно ежедневно проходить определенную дистанцию в быстром темпе подальше от автострады. Так сердечная мышца получит необходимую тренировку, станет сильнее и выносливее.
Психоэмоциональный нагрузки способны серьезно подорвать здоровье, поэтому их количество нужно уменьшить. Всё, из-за чего приходится переживать, волноваться, заставляет сердце стучать быстрее, перекачивая лишние объёмы крови. Это изматывает сердечную мышцу, приводит к болезням.
Курение и злоупотребление спиртными напитками не раз упоминались, как злейшие враги здоровья, и до сих пор люди не могут отказаться от этих привычек ради собственного благополучия.
Нужно понять, что никотин и алкоголь – яд, убивающий клетки сердца. А так как сердце – орган, отвечающий за нашу жизнь, то такие привычки можно сравнить с суицидом.
Не стоит губить сознательно и без того короткую жизнь, лучше продлить её срок и прожить полноценный интересный период, полный радости и счастья. А для этого важным условием является забота о собственном здоровье.