Кардиология
Портальная гипертензия
27.05.2017
 Портальной гипертензией врачи назвали повышение давления в воротной или портальной вене из-за нарушения кровотока по ней.
Портальной гипертензией врачи назвали повышение давления в воротной или портальной вене из-за нарушения кровотока по ней.
Вызвать такое состояние могут некоторые патологии сосудов и органов, которые связаны с этой веной (печень, пищевод, селезенка и другие непарные органы в брюшине). Портальная гипертензия характеризуется рядом признаков, вызывает ответную реакцию организма. Эта реакция проявляется морфологическим и клиническим способом, её еще называют синдромом портальной гипертензии.
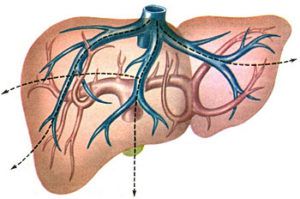
Если детально рассмотреть патогенез портальная гипертензия станет более понятной для обывателя болезнью, менее страшной. Для начала стоит вспомнить о кровообращении печени. У этого органа двойное поступление крови – венозной и артериальной, которые здесь смешиваются. Это задумано природой, чтобы печень справлялась с возложенными задачами.
Венозную кровь печень получает от желудка, селезенки, кишечника по портальной вене. Уже в самой печени вена разделяется на мелкие сосудики, превращающиеся в синусоидальную капиллярную сетку. В эту же сетку впадают ответвления артерии, которая приносит сюда кровь из аорты. Благодаря смешиванию крови гепатоциты активно работают. Далее кровь направляется в печеночные вены, по ним – в русло полой нижней вены, затем к сердцу. Так выглядит циркуляция крови с участием портальной вены.
Портальная вена связана с полыми венами не только сквозь печень, но и сообщающимися сосудами. Это портокавальные анастомозы, которые при нарушении потока крови по портальной вене берут на себя часть её функций.
Причины патологии воротной вены
Врачи различают четыре вида болезни, которые классифицируют по уровню, на котором в вене располагается препятствие. Каждый из видов имеет свои признаки и течение:
- внепечёночная форма характеризуется препятствием в кровеносных сосудах до того, как они войдут в печень;
- портальная гипертензия внутрипеченочная характеризуется наличием препятствия кровотоку в органе. Болезнь с такими проявлениями встречается чаще всего – в 90% случаев;
- надпеченочная портальная гипертензия — кровоток при такой гипертонии блокируется в сосудах, выходящих из органа, то есть, в печеночных венах;
- смешанная гипертензия портальная – состояние, при котором подпечёночная и внутрипеченочная форма проявляются вместе.
Чтобы прояснить причины патологии в печени портальная гипертензия рассматривается по формам. Как уже упоминалось, классификация портальной гипертензии подразумевает 4 формы, причины каждой рассмотрены ниже.
Портальная гипертензия внепеченочная появляется по причине следующих факторов:
- врожденные патологии в строении портальной вены (гипоплазия, кавернозная трансформация, аплазия, атрезия);
- тромбоз, перекрывающий кровоток в воротной вене. Приводят к этому воспалительные заболевания (панкреатит, аппендицит, холецистит, тромбоэмболия);
- наличие кисты поджелудочной железы или опухоли, сдавливающей воротную вену.
Внутрипеченочную форму вызывают изменения строения тканей печени по причине болезней, изменяющих структуру клеток органа. К примеру, при ранних стадиях цирроза уже будет выявлена портальная гипертензия классификация которой будет выявлена на диагностике. Другие болезни печени, из-за которых развивается патология:
- фиброз;
- паразиты в тканях печени;
- поликистоз, опухоль, метастазы;
- токсический гепатит на фоне чрезмерного потребления витамина А;
- болезни костного мозга;
- жировая дистрофия.
Надпечёночная форма гипертензии самая редкая. Вены, выходящие из печени, могут быть перекрыты по причине следующих 3 состояний:
- патологии сердца (перикардит, проблемы клапанов, желудочков);
- синдром Бадда-Киари, когда нижняя пола вена изнутри перекрывается из-за сдавливания её опухолью, кистой;
- болезнь Киари – из-за воспаления внутренней оболочки вен образуются тромбы, ток крови перекрывается, диагностируется подпеченочная гипертензия.
Смешанную форму вызывают разные болезни. Прогноз в данной ситуации самый неблагоприятный, поскольку мало возможна хирургическая помощь. Причинами развития патологии будут:
- тромбоз вены на фоне циррозы печени, что влечет за собой несколько форм портальной гипертензии;
- вторичный цирроз на фоне надпеченочной гипертензии провоцирует повышение давления в венах печени, кровь застаивается, структура органа меняется, развивается внутрипеченочная форма болезни.
Есть ещё состояние, когда препятствий кровотоку нет, а причиной портальной гипертензии становится свищевой переход меж веной и артерией, сквозь который в вену сбрасывается чрезмерный объем крови.
Симптомы патологии
В самом начале заболевания симптомы проявляются диспепсическими расстройствами – выявляется нарушение стула, метеоризм, ощущение переполненного желудка на фоне плохого аппетита, боли справа под ребрами. Все эти симптомы выявляются на фоне общей слабости, потери массы тела, желтухи.
В некоторых случаях болезнь начинается со спленомегалии, размеры селезенки при этом находятся в зависимости от давления в портальной вене и степени поражения. Селезенка может уменьшаться в размерах на фоне кровотечения, падения давления в портальной вене. К признакам спленомегалии могут добавиться симптомы гиперспленизма – этот синдром характеризуется анемией, лейкопенией.
Явные симптомы патологии касаются и асцита – так называется состояние, при котором некоторый объем жидкости скопился в брюшной полости. На фоне портальной гипертензии асцит плохо лечится, упорно продолжает развиваться. В крайней степени болезни живот сильно увеличен в размерах, лодыжки отекают, на брюшной стенке снаружи видны расширенные вены. Это серьезные признаки портальной гипертензии, которые сложно спутать с другими патологиями.
При синдроме портальной гипертензии опасными симптомами будут кровотечения, локализующиеся в прямой кишке, желудке, венах пищевода, которые изменились и-за варикоза. В крайней степени проявления симптомы будут следующими:
- обильное кровотечение, быстро приводящее к постгеморрагической анемии;
- малена, кровавая рвота;
- из прямой кишки выделяется алая кровь.
Причиной кровотечений могут быть травмы слизистой, рост давления внутри брюшной полости, пониженная свертываемость крови и другие патологии в разной степени тяжести.
Диагностика патологии в портальной вене
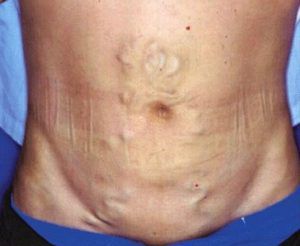 После изучения анамнеза врач может отправиться пациента на УЗИ. Диагностика портальной гипертензии это не только ультразвуковое, но и инструментальное исследование. Ещё на этапе осмотра врач выявляет признаки коллатерального кровообращения. При таком состоянии, как синдром портальной гипертензии, синдроме портальной гипертензии будут выявляться расширенные вены на животе, особенно ярко они проявляются около пупка. Дополнит картину асцит и пупочная грыжа.
После изучения анамнеза врач может отправиться пациента на УЗИ. Диагностика портальной гипертензии это не только ультразвуковое, но и инструментальное исследование. Ещё на этапе осмотра врач выявляет признаки коллатерального кровообращения. При таком состоянии, как синдром портальной гипертензии, синдроме портальной гипертензии будут выявляться расширенные вены на животе, особенно ярко они проявляются около пупка. Дополнит картину асцит и пупочная грыжа.
Диагностические мероприятия включают анализ крови, мочи, биохимию, коагулограмму, др. Если ультразвуковая диагностика не дала врачу полную картину, назначается ангиография вен и артерий, портография, целиакография по необходимости. Специфические исследования позволяют выяснить, насколько заблокирован кровоток в портальной вене, принять решение о дальнейшем лечении.
Сцинтиграфия проводится с целью оценить кровоток в органе, а на УЗИ можно выявить асцит, гепатомегалию, спленомегалию. Допплер сосудов печени даёт оценку размеров вен (воротной, брыжеечной, селезеночной). Их расширение может сигнализировать о наличии патологии.
Чтобы замерить давление в портальном круге кровотока прибегают к чрескожной спленоманометрии. Давление на фоне патологии бывает до 500 мм вод. ст., хотя в норме оно не должно превышать показатель в 120 мм вод. ст.
Обязательными диагностическими мероприятиями будут: ФГДС, эзофагоскопия, ректороманоскопия. Такой широкий спектр диагностических мероприятий оправдан серьезностью патологии. Вместо эндоскопии может назначаться рентген желудка, пищевода. Изредка выполняют диагностическую лапароскопию и биопсию тканей печени, если нужны морфологические результаты для подтверждения подозрений о болезни, спровоцировавшей портальную гипертензию.
Как лечат портальную гипертензию
После точной многосторонней диагностики и выявления причин болезни начинают лечение. Терапия направлена на устранение болезни, спровоцировавшей портальную гипертензию. К примеру, если печень поражена вирусом, необходимо найти средство, способное его победить. Врач подбирает лекарства, диету, рассказывает о терапии народными средствами, а может прибегнуть к хирургическим методам, если иначе нет возможности справиться с патологией.
Первым делом назначается диетотерапия. Рекомендации врача включают ограничение соли (до 3 г в день), чтобы жидкость не застаивалась в организме. Потребление белка нужно снизить до 30 г в день, распределяя это количество на несколько приемов.
Такое лечебное питание снизит вероятность развития в организме печеночной энцефалопатии. Речь идет о состоянии, когда в головной мозг поступят отравляющие вещества, которые ранее деактивировались в здоровой печени. Диета является обязательным компонентом комбинированной терапии.
Лечение портальной гипертензии проводят в стационаре, после чего наблюдают за состоянием пациента амбулаторно. Среди препаратов чаще назначают следующие:
- нитраты – лекарства, представляющие собой соль азотной кислоты. Нитраты расширяют вены, уводящие кровь от печени, и артериолы. Это приводит к скоплению крови в мелких кровеносных сосудах, снижению тока крови к печени;
- гормоны гипофиза снижают печеночный кровоток, минимизируют насколько возможно давление в воротной вене по причине сужения артериол (малых сосудов, по которым кровоток направляется к органам в брюшной полости);
- бета-адреноблокаторы (вещества, замедляющие сокращения сердца и ослабляющие их), снижающие ток крови по направлению к печени;
- мочегонные препараты, выводящие лишнюю жидкость из организма;
- искусственные аналоги соматостатина – вещества, которое в здоровом организме выделяется в мозгу и поджелудочной железе, отвечает за подавление продуцирования гормонов и активных веществ в организме. Вещества помогают снизить портальную гипертензию, сужая артериолы в брюшной полости;
- лактулоза (искусственно произведенный аналог лактозы) способна очистить кишечник от вредных веществ, которые скапливаются там по причине сбоев в работе печени. Эти токсичные вещества способы повредить головной мозг, поэтому важно вовремя их удалять из организма;
- антибиотики действуют против микроорганизмов, способных стать возбудителями разных болезней. Первоначально нужно выявить вид вредного микроорганизма, затем его чувствительность к антибиотику, после чего можно назначать лекарство.
Если вышеуказанное лечение не дает ожидаемых результатов, проводятся операции при портальной гипертензии. Показания:
- увеличение селезенки на фоне разрушения клеток крови в самой селезенке;
- варикоз желудка или пищевода, при котором стенки вен становятся тоньше и выпячиваются из-за давления на них;
- асцит – состояние, при котором в брюшине скапливается свободная жидкость.
Среди основных методов, к которым прибегают при хирургическом лечении портальной гипертензии, числятся следующие:
- портосистемное шунтирование – операция, при которой обеспечивают путь для тока крови между нижней веной и воротной в обход печени;
- спленоренальные шунтирующие операции предполагают создание пути для циркуляции крови меж селезеночной веной и почечной в обход печени;
- деваскуляризация – операция, при которой некоторые кровеносные сосуды в пищеводе и желудке перевязывают, что дает возможность снизить риск кровотечения из вен в пищеводе и желудке. Обычно вместе с деваскуляризацией верхней части желудка и нижней области пищевода проводят удаление селезенки;
- трансплантация печени выбирается, если нет возможности восстановить функции органа пациента иными методами. Чаще печень пересаживается от близкого родственника.
Какие осложнения бывают после портальной гипертензии
Существует несколько вариантов развития ситуации, и не всегда они заканчиваются благоприятно для пациента. Есть ряд осложнений портальной гипертензии:
- гиперспленизм – состояние, при котором селезенка нацелена на разрушение клеток крови, из-за чего может начаться анемия (падение уровня гемоглобина в крови), кровотечение на фоне тромбоцитопении (падение уровня тромбоцитов), инфекционные заболевания на фоне лейкопении (падение числа белых клеток в крови, защищающих от инфекций);
- кровотечение из вен, расширенных варикозом. Речь идет об истонченных стенках сосудов желудка, прямой кишки, пищевода, которые не выдерживают давления и рвутся, истекая кровью;
- скрытые кровотечения в желудке и кишечнике из-а колопатии, гастропатии и аналогичных дефектов слизистой желудка, кишечника;
- печеночная энцефалопатия – при таком состоянии головной мозг отравлен токсичными продуктами обмена азоты, которые скопились в кровотоке из-за сбоев в работе печени.
Профилактика
 К первичной профилактике относят меры, которые позволят минимизировать риск возникновения портальной гипертензии. К примеру превентивной мерой может быть вакцинация от гепатита В, отказ от злоупотребления алкоголем и пр.
К первичной профилактике относят меры, которые позволят минимизировать риск возникновения портальной гипертензии. К примеру превентивной мерой может быть вакцинация от гепатита В, отказ от злоупотребления алкоголем и пр.
К вторичной профилактике относят меры, которые направлены на устранение заболеваний, которые сопровождаются портальной гипертензией. То есть, уже при наличии болезни важно целенаправленно устранять её причину. К примеру, лечить нужно цирроз печени, тромбоз вен и прочие состояния, из-за которых нарушен круг кровообращения через печень.
Помимо профилактических мер в отношении самой болезни, есть ряд мер, направленных на снижение риска проявления осложнений. Это следующие меры:
- профилактика кровотечения в пищеводе и желудке;
- выполнение ФЭГДС – это процедура, представляющая собой визуализацию внутренней части органов ЖКТ с помощью гибкой оптики. Процедуру желательно проводить раз в 1-2 года всем, кто находится в группе риска по портальной гипертонии;
- если у человека есть варикоз, необходимо пройти лечение и далее проводить контроль каждые полгода;
- профилактика энцефалопатии в печени.
Подробнее узнать о лечении и профилактике портальной гипертензии можно у врача.